Schlafbezogene Atmungsstörungen (SBAS)

Schlafbezogene Atmungsstörungen (SBAS) zeichnen sich durch abnormale Atemmuster oder Atempausen sowie unzureichende Atmung während des Schlafes aus.
Zu den häufigsten schlafbezogenen Atmungsstörungen zählen das Upper-Airway-Resistance-Syndrom (UARS) und das obstruktive Schlafapnoe-Hypopnoe-Syndrome* (OSAHS), auch obstruktive Schlafapnoe (OSA) genannt.
Ursachen von Schlafapnoe und Schnarchen
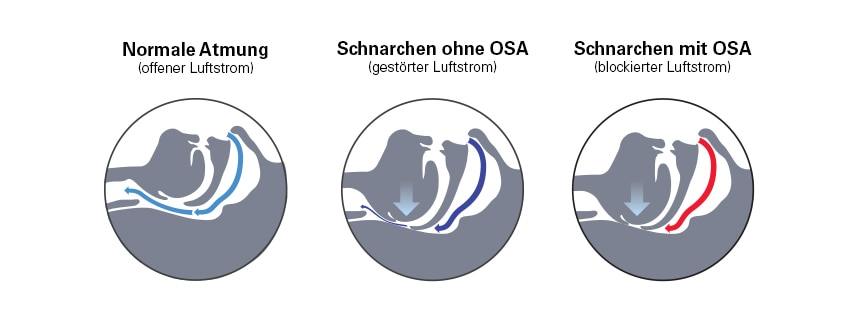
Schnarchen und obstruktive Schlafapnoe (OSA) sind auf dieselbe Ursache zurückzuführen:
eine Obstruktion der oberen Atemwege aufgrund der Entspannung der Muskulatur von Gaumensegel und Zunge.
Bei von Schnarchen Betroffenen ohne OSA sind die Atemwege blockiert, aber nicht kollabiert, sodass es zu Flusslimitierungen kommt. Bei vom Schnarchen Betroffenen mit OSA liegt ein partieller oder vollständiger Kollaps der Atemwege vor, was entweder:
- zu einer Apnoe führt, d.h. einer Unterbrechung des Luftflusses für mindestens 10 Sekunden.
- zu einer Hypopnoe führt, d.h. einer Abnahme des Luftflusses für mindestens 10 Sekunden mit einer Reduktion des Luftflusses um 30% und einer Sauerstoffentsättigung von mindestens 4% gegenüber dem Ausgangszustand.
Formen von schlafbezogenen Atmungsstörungen
Obstruktive
Schlafapnoe (OSA)
Obstruktive Schlafapnoe (OSA) ist die häufigste Form von schlafbezogenen Atmungsstörungen (SBAS) und tritt bei mehr als 3 von 10 Männern und nahezu einer von 5 Frauen auf1 Bei OSA-Patient:innen kommt es im Schlaf oft zum partiellen oder vollständigen Verschluss der oberen Atemwege.
Zentrale
Schlafapnoe (ZSA)
Zentrale Schlafapnoe (ZSA) ist weniger häufig als OSA.2 Im Gegensatz zu OSA-Patient:innen, bei denen es zum partiellen oder vollständigen Verschluss der oberen Atemwege kommt, leiden Patient:innen mit zentraler Schlafapnoe (ZSA) unter einer Störung des zentralen Nervensystems. Das bedeutet, dass entweder das Atemzentrum im Gehirn kein Signal zur Atmung sendet oder das Signal zur Einatmung nicht an den Rest des Körpers weitergegeben wird.
Gemischte
Schlafapnoe
Gemischte Schlafapnoe ist eine Kombination aus obstruktiver Schlafapnoe (OSA) und zentraler Schlafapnoe (ZSA). Während die gemischte Schlafapnoe häufiger als ZSA auftritt, ist sie dennoch seltener als OSA.3
SBAS und assoziierte Komorbiditäten
1. Schlafapnoe und Bluthochdruck
Bei Menschen mit schlafbezogenen Atmungsstörungen (SBAS) besteht unabhängig von allen relevanten Risikofaktoren ein erhöhtes Risiko von Bluthochdruck.1-5 Dieses Risiko ist mit der Schwere der SBAS verbunden: Je schwerer die SBAS, desto größer das Risiko von Bluthochdruck.
Während eines gesunden Schlafes sinkt in der Regel der Blutdruck, während bei SBAS-Patient:innen meist Folgendes auftritt:
- erhöhter Blutdruck im Schlaf
- verlängerte Belastung von Herz und Kreislauf, wodurch auch Bluthochdruck tagsüber verursacht werden kann.
SBAS tritt bei über 30% aller Patient:innen mit Bluthochdruck auf6 und bei rund 80% aller Patient:innen mit medikamentenresistentem Bluthochdruck.5 Für diese Patientengruppe kann die nächtliche Überdrucktherapie besonders vorteilhaft sein.7
2. Schlafapnoe und Herzinsuffizienz
Bis zu 50 % aller Patient:innen mit Herzinsuffizienz leiden auch an mittelschweren bis schweren schlafbezogenen Atmungsstörungen (SBAS)8 mit zentraler Schlafapnoe, Cheyne-Stokes Atmung (CSA), obstruktive Schlafapnoe (OSA) oder eine Kombination dieser Formen.9
Bei der CSA wechseln sich Perioden der Hyperventilation und Hypoventilation (in einem an- und abschwellenden Atmungsmuster) mit Perioden von zentralen Hypopnoen/Apnoen ab.
CSA ist eine häufige Form von SBAS bei Patient:innen mit schweren linksventrikulären Störungen.10
SBAS im Allgemeinen und CSA beschleunigen das Fortschreiten von Herzinsuffizienz, indem Sie Folgendes verursachen:
- wiederholte Hypoxien
- zunehmende Nachlast
- erhöhte Aktivität des sympathischen Nervensystems11
- Schwankungen der Herzfrequenz und des Blutdrucks
Schlaffragmentierung aufgrund von CSA führt außerdem zu Erschöpfung und Tagesschläfrigkeit, wodurch die Lebensqualität beeinträchtigt wird.
3. SBAS und Schlaganfall
Die Mehrzahl der Patient:innen, die einen Schlaganfall oder eine transitorische ischämische Attacke (TIA) erlitten haben, leidet auch an schlafbezogenen Atmungsstörungen (SBAS)14, welche manchmal nicht erkannt werden. Da Schlaganfallpatient:innen mit SBAS außerdem schwerere funktionale Folgen aufweisen15, sollten Sie bei der Untersuchung des Schlaganfalls auch ein SBAS-Screening16 in Erwägung ziehen.
Schlaganfall kann SBAS verursachen, indem folgende Funktionen beeinträchtigt werden:
- zentrale Mechanismen, wodurch zentrale Schlafapnoen auftreten oder
- Muskeltonus, wodurch obstruktive Schlafapnoen auftreten.
Dies betrifft insbesondere:
- Der durch SBAS verursachte wiederholte Abfall des nächtlichen Blutsauerstoffgehaltes kann zu intermittierender Hypoxie führen, die nachweislich mit systemischer Inflammation assoziiert ist.17
- Schlaffragmentierung aufgrund von SBAS führt zu übermäßiger Aktivität des sympathischen Nervensystems.18
Die Erkennung von SBAS bei Patient:innen, die einen Schlaganfall überlebt haben, gestaltet sich oftmals schwierig, weil die mit SBAS assoziierten Symptome häufig dem Schlaganfall zugeschrieben werden. Die Erhebung einer vollständigen Schlafanamnese durch Befragung von Familienmitgliedern trägt zur Klärung der Frage bei, ob die SBAS bereits vor dem Schlaganfall existierte oder sich erst nach dem Schlaganfall entwickelt hat.
4. SBAS und Typ-2 Diabetes
Patient:innen mit Typ-2-Diabetes leiden häufig auch an Schlafapnoe.19 Schlafapnoe wird unabhängig davon mit Insulinresistenz, Glukoseintoleranz und dem metabolischem Syndrom assoziiert20-22 und kann bei Nichtbehandlung zu insgesamt schlechten Ergebnissen bei der Diabetesbehandlung führen.
Trotz der hohen Anzahl an Patient:innen mit Typ-2-Diabetes mit SBAS bleiben die schlafbezogenen Atmungsstörungen jedoch weitgehend unerkannt.
Führen Sie ein Screening an Ihren Patient:innen für Typ-2 Diabetes und SBAS durch
Aufgrund mehrerer Forschungsprojekte hat die International Diabetes Federation eine Assoziierung zwischen Typ-2-Diabetes und Schlafapnoe anerkannt und empfiehlt bei OSA-Patient:innen routinemäßig ein Screening für Typ-2-Diabetes durchzuführen und Typ-2-Diabetes-Patient:innen mit Schlafapnoe-Symptomen routinemäßig auf OSA zu screenen.
Da Patient:innen mit Schlafapnoe und Patient:innen mit Diabetes ähnliche Begleiterkrankungen aufweisen, wird in beiden Fällen das Screening empfohlen: Untersuchung auf Schlafapnoe bei Diabetes-Patient:innen und Untersuchung auf Diabetes bei Schlafapnoe-Patient:innen.23
5. SBAS und COPD
Patient:innen mit obstruktiver Schlafapnoe (OSA) leiden oftmals auch unter chronisch obstruktiver Lungenerkrankung (COPD).
Die chronische obstruktive Lungenerkrankung (COPD) ist eine progressive Verschlechterung des Atemsystems durch eine Obstruktion der Atemwege, Emphysem und verringerten Luftfluss. COPD steht auch im Zusammenhang mit Lungenkrankheiten, wie z. B. chronischer Bronchitis und in einigen Fällen chronischem Asthma.
Gemäß der American Thoracic Society leiden Patient:innen mit COPD häufiger unter Schlafstörungen als die Gesamtbevölkerung. Fast 50 % der Patient:innen berichten von einer erheblichen Beeinträchtigung der Schlafqualität.
Eine Koexistenz von chronischer obstruktiver Lungenerkrankung (COPD) und obstruktiver Schlafapnoe (OSA) kommt bei 1 % der Erwachsenen vor.24
Chronisch obstruktive Lungenerkrankung (COPD) und obstruktive Schlafapnoe (OSA) werden oft als Overlap-Syndrom bezeichnet. Sowohl COPD als auch OSA stellen voneinander unabhängige Risikofaktoren für folgende Gesundheitsprobleme dar:
- Arrhythmie
- hoher Blutdruck
- Herzinfarkt
- Schlaganfall
- andere Herz-Kreislauf-Erkrankungen
Studien haben ergeben, dass Patient:innen mit unbehandeltem Overlap-Syndrom eine höhere Mortalität aufweisen.1 ResMed ist bestrebt, Begleiterkrankungen zu behandeln und die Lebensqualität zu verbessern. Wir bieten eine Reihe von Behandlungsmöglichkeiten zur Linderung der Symptome chronisch obstruktiver Lungenerkrankung (COPD).
Mehr erfahren

Behandlungsoptionen bei OSA
Therapieoptionen für obstruktive Schlafapnoe (OSA) sind drei Formen der Therapie mit positivem Atemwegsdruck (PAP), die Behandlung mit einer oral getragenen Schiene und alternative Therapien.

Behandlungsoptionen bei ZSA
Die Behandlung von ZSA-Patient:innen kann eine echte Herausforderung sein. Diese Patient:innen zeigen oft weniger oder andere Symptome als OSA-Patient:innen.

Monitoring der Behandlung
Die ResMed Schlaftherapie- und Beatmungsgeräte mit (teilweise) integrierter Funktechnologie übertragen die Geräte- und Therapiestatistiken nur eine Stunde nach dem Ende der Therapiesitzung bzw. einmal am Tag1 an AirView™.
Quellenangaben:
* Eine Apnoe ist eine Atempause von mehr als 10 Sekunden. Als Hypopnoe wird eine Verminderung des Atemflusses um mindestens 30 % für mindestens 10 Sekunden bei verminderter Sauerstoffsättigung oder einem Arousal bezeichnet.
- Peppard PE et al. N Engl J Med. 2000
- Lavie P et al. BMJ. 2000
- Nieto FJ, Young TB et al. JAMA. 2000
- Bixler EO, Vgontzas AN at al. Arch Intern Med. 2000
- Marin JM et al. JAMA. 2012
- Logan AG, Perlikowski SM et al. J Hypertens. 2001
- Montesi et al. Journal of Clinical Sleep Medicine. 2012
- Bitter T. et al, EJHF, 2009
- Oldenburg O et al. Circ J 2012
- Lanfranchi PA et al. Circulation. 2003
- Garcia-Touchard A et al. Chest. 2008
- Javaheri S et al. AJRCCM. 2011
- Javaheri S et al. J Am Col Cardiol. 2007
- Johnson KG, et al. J Clin Sleep Med. 2010
- Martínez-García MA, et al. Am J Respir Crit Care Med. 2009
- Wessendorf TE, et al. J Neurol. 2000
- Drager LF, et al. Chest. 2011
- Jelic S, et al. Trends Cardiovasc Med. 2008
- Einhorn et al. Endocr Pract. 2007
- Aronsohn et al. Am J Respir Crit Care Med. 2010
- Punjabi et al. Am J Respir Crit Care Med. 2002
- Coughlin et al. Eur Heart J. 2004
- International Diabetes Federation. The IDF consensus statement on sleep apnoea and type 2 diabetes. Brussels, Belgium: International Diabetes Federation; 2008
- Ruth Lee, Walter T. McNicholas. Obstructive Sleep Apnea in Chronic Obstructive Pulmonary Disease Patients. Curr Opin Pulm Med. 2011;17(2):79-83.